Этиология, патогенез и клиническая картина инсульта. Клиническая картина инсульта
Клиническая картина инсульта
При появлении симптомов острого нарушения мозгового кровообращения нужно сразу вызвать неотложную помощь, чтобы как можно раньше начать лечение.
Симптомы
Инсульт может проявляться общемозговыми и очаговыми неврологическими симптомами.
Общемозговые симптомы инсульта бывают разные. Этот симптом может возникать в виде нарушения сознания, оглушённости, сонливости или, наоборот, возбуждения, также может возникнуть кратковременная потеря сознания на несколько минут. Сильная головная боль может сопровождается тошнотой или рвотой. Иногда возникает головокружение. Человек может чувствовать потерю ориентировки во времени и пространстве. Возможны вегетативные симптомы: чувство жара, потливости, сердцебиение, сухость во рту.
На фоне общемозговых симптомов инсульта появляются очаговые симптомы поражения головного мозга. Клиническая картина определяется тем, какой участок мозга пострадал из-за повреждения кровоснабжающего его сосуда.
Если участок мозга обеспечивает функцию движения, то развивается слабость в руке или ноге вплоть до паралича. Утрата силы в конечностях может сопровождаться снижением в них чувствительности, нарушением речи, зрения. Подобные очаговые симптомы инсульта в основном связаны с повреждением участка мозга, кровоснабжаемым сонной артерией. Возникают слабости в мышцах (гемипарез), нарушения речи и произношения слов, характерно снижение зрения на один глаз и пульсации сонной артерии на шее на стороне поражения. Иногда появляется шаткость походки, потеря равновесия, неукротимая рвота, головокружение, особенно в случаях, когда страдают сосуды, кровоснабжающие зоны мозга, ответственные за координацию движений и чувство положения тела в пространстве. Возникает «пятнистая ишемия» мозжечка, затылочных долей и глубоких структур и ствола мозга. Наблюдаются приступы головокружения в любую сторону, когда предметы вращаются вокруг человека. На этом фоне могут быть зрительные и глазодвигательные нарушения (косоглазие, двоение, снижение полей зрения), шаткость и неустойчивость, ухудшение речи, движений и чувствительности.
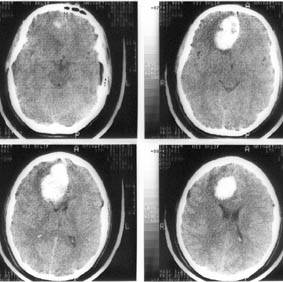
Компьютерная томография головного мозга. Гипертензионная субкортикальная гематома в правой лобной доле
Компьютерная томография головного мозга того же больного через 4 дня после операции — удаления внутримозговой гематомы правой лобной доли
Факторы риска
Факторами риска являются различные клинические, биохимические, поведенческие и другие характеристики, указывающие на повышенную вероятность развития определённого заболевания. Все направления профилактической работы ориентированы на контроль факторов риска, их коррекцию как у конкретных людей, так и в популяции в целом.
- Заболевания сердца
- ТИА (транзиторные ишемические атаки) являются существенным предиктором развития как инфаркта мозга, так и инфаркта миокарда
- Сахарный диабет
- Асимптомный стеноз сонных артерий
Многие люди в популяции имеют одновременно несколько факторов риска, каждый из которых может быть выражен умеренно. Существуют такие шкалы, которые позволяют оценить индивидуальный риск развития инсульта (в процентах) на ближайшие 10 лет и сравнить его со среднепопуляционным риском на тот же период. Самая известная — Фрамингемская шкала.
www.braintools.ru
Клиническая картина ишемического инсульта
Развитию инфаркта мозга нередко предшествуют преходящие нарушения мозгового кровообращения, развивающиеся в том же сосудистом бассейне, что и инфаркт мозга.
Ишемический инсульт может развиваться в любое время суток. Нередко он возникает во время сна или сразу после сна. В отдельных наблюдениях отмечается развитие ишемического инсульта после физической нагрузки, приема горячей ванны, употребления алкоголя, после обильного приема пищи. Нередко наблюдается развитие ишемического инсульта после психоэмоционального перенапряжения.
Для ишемического инсульта характерно постепенное развитие очаговых неврологических симптомов. Нарастание очаговых симптомов инфаркта мозга часто происходит в интервале времени от нескольких десятков минут до нескольких часов и редко в течение 2-3 сут. При этом иногда может наблюдаться мерцающий тип развития инсульта, когда степень выраженности неврологических расстройств то усиливается, то ослабевает.
Помимо медленного, постепенного развития очаговых симптомов инфаркта мозга, в 1/3 наблюдений происходит острое, молниеносное развитие симптоматики, причем сразу же максимально выраженное. Апоплектиформное развитие ишемического инсульта наблюдается при острой закупорке крупной артерии, оно характерно для эмболического инсульта. При этом, как правило, очаговые симптомы сочетаются с выраженной в разной степени общемозговой симптоматикой.
Значительно реже наблюдается псевдотуморозное развитие, когда очаговые симптомы инфаркта усиливаются в течение нескольких недель, что обусловлено нарастанием окклюзирующего процесса в сосудах мозга.
Характерной особенностью ишемического инсульта является преобладание очаговых симптомов над общемозговыми. Общемозговые симптомы - головная боль, рвота, спутанное сознание - наблюдаются чаще всего при апоплектиформном развитии и могут нарастать по мере увеличения отека мозга, сопровождающего обширный инфаркт мозга. Очаговые симптомы зависят от локализации мозгового инфаркта. На основании клинического симптомокомплекса можно судить о величине, локализации инфаркта и о сосудистом бассейне, в русле которого развивается инфаркт мозга.
Наиболее часто инфаркты мозга развиваются в бассейне внутренних сонных артерий. Частота инфарктов в этой зоне превышает частоту инфарктов в вертебробазилярном бассейне в 5-6 раз.
Наиболее часто инфаркты развиваются в бассейне средней мозговой артерии, которая питает значительную часть мозга, базальные ядра, внутрннюю капсулу (колено, передние отделы задней ножки и частично передней ножки), большую часть височной доли, прецентральную область и область средних и нижних отделов пре- и постцентральных извилин, оперкулярную область, полуовальный центр, значительную часть теменной области и угловую извилину.
При нарушении кровообращения в сосудах вертебробазилярного бассейна наблюдаются системное головокружение, нистагм, координаторные расстройства, нарушение слуха и зрения, вегетативные расстройства, иногда развивается кома, тетраплегия, нарушение дыхания и сердечной деятельности, диффузная гипотония или появляется горметония.
Инфаркт при окклюзии позвоночной артерии приводит к развитию симптомов со стороны продолговатого мозга, мозжечка и частично шейного отдела спинного мозга. Очаги инфаркта при закупорке позвоночной артерии могут развиваться в области среднего мозга, в зоне смежного кровообращения двух сосудистых систем - позвоночного и каротидного бассейнов. Инфаркты в зоне смежного кровообращения более характерны для окклюзии внечерепного отрезка позвоночной артерии.
В первые дни ишемического инсульта температурной реакции и существенных сдвигов в периферической крови, как правило, не наблюдается. Однако при обширных инфарктах с выраженным отеком мозга и влиянием на мозговой ствол возможно развитие гипертермии и лейкоцитоза, а также повышение содержания глюкозы и мочевины в периферической крови.
Со стороны свертывающей и противосвертывающей системы крови у большинства больных с ишемическим инсультом отмечается сдвиг в сторону гиперкоагуляции крови. Повышение фибриногена, протромбина, толерантности плазмы к гепарину, появление фибриногена В при сниженной или нормальной фибринолитической активности обычно выражено в первые 2 нед заболевания.
В ряде случаев возможна смена гиперкоагулянтности крови гипокоагуляцией ее. При этом отмечается внезапное падение содержания фибриногена в крови, уменьшение протромбинового индекса и снижение числа тромбоцитов. Перечисленные плазменные (фибриноген, протромбин) и клеточные факторы свертывания крови потребляются на внутрисосудистое свертывание, а лишенная свертывающих факторов кровь проникает через сосудистую стенку, вызывая геморрагические осложнения. Развиваются распространенные геморрагические осложнения, являющиеся следствием внутрисосудистого свертывания (синдром потребления, тромбогеморрагический синдром, синдром диссеминированного внутрисосудистого свертывания - ДВС-синдром).
У больных с ишемическим инсультом в остром периоде отмечается высокая агрегация и адгезивность тромбоцитов. На наиболее высоких цифрах она держится в течение 10-14 дней, возвращаясь к субнормальным показателям на 30-й день инсульта.
Цереброспинальная жидкость обычно прозрачная с нормальным содержанием белка и клеточных элементов. Возможно небольшое увеличение белка жидкости и лимфоцитарного цитоза при очагах инфаркта, граничащих с ликворным пространством и вызывающих реактивные изменения в эпендиме желудочков и мозговых оболочках.
biofile.ru
Ишемический инсульт - Клиническая картина
Биология - Ишемический инсульт - Клиническая картина
08 февраля 2011Оглавление:1. Ишемический инсульт2. Эпидемиология3. Классификация4. Факторы риска5. Патогенез6. Патологическая анатомия7. Клиническая картина8. Диагностика9. Лечение10. Прогноз11. Интересные факты об ишемическом инсульте у знаменитых людей и его влиянии на историю
Клиническая картина ишемического инсульта у больных людей складывается из общемозговой и очаговой неврологической симптоматики.
Прогрессирующее течение инсульта наблюдается у 20 % больных людей с ишемическим инсультом в каротидном бассейне и у 40 % больных с ишемическим инсультом в вертебробазилярном бассейне. Оно чаще вызвано увеличением размера внутриартериального тромба, повторными эмболиями, нарастанием отёка мозга, геморрагической трансформацией инфаркта или увеличением его размеров вследствие снижения системного артериального давления.
Повышение артериального давления наблюдается у 70—80 % больных людей в первые дни инсульта. В дальнейшем у большинства из них отмечается спонтанное снижение давления. Транзиторное повышение артериального давления может быть вызвано отёком головного мозга и повышением внутричерепного давления, а также стрессом, обусловленным развитием заболевания.
Общемозговые симптомы
Общемозговые симптомы характерны для инсультов средней и тяжёлой степени. Характерны нарушения сознания оглушённость, сонливость или возбуждение, возможна кратковременная потеря сознания. Типична головная боль, которая может сопровождаться тошнотой или рвотой, головокружение, боль в глазных яблоках, усиливающаяся при движении глаз. Реже наблюдаются судорожные явления. Возможны вегетативные расстройства: чувство жара, повышенная потливость, ощущение сердцебиения, сухость во рту.
Очаговая неврологическая симптоматика
На фоне общемозговых симптомов инсульта появляются очаговые симптомы поражения головного мозга. Клиническая картина у каждого конкретного больного человека определяется тем, какой участок мозга пострадал из-за повреждения кровоснабжающего его сосуда.
 |  | Зоны кровоснабжения: Arteria cerebri anteriorArteria cerebri mediaArteria cerebri posterior |

Кровоснабжение головного мозга
Нарушения кровотока в бассейне внутренней сонной артерии
Закупорка ВСА может возникать в её начале, каротидном сифоне и супраклиноидной части и протекать бессимптомно при достаточном коллатеральном кровообращении через артериальный круг большого мозга и другие анастомозы. При недостаточном коллатеральном кровообращении или в случаях артерио-артериальной эмболии возникают геми- или моноплегия, афазия и другие расстройства. Развитие монокулярной слепоты на одной стороне и гемипареза на противоположной характерно для стеноза или закупорки ВСА.
Окклюзия передней ворсинчатой артерии
Закупорка передней ворсинчатой артерии, отходящей от ВСА до её деления на среднюю и переднюю мозговые артерии обычно проявляется в виде контрлатерального гемипареза и гемигипалгезии вследствие поражения внутренней капсулы. Иногда отмечаются нарушения речи и зрительно-пространственной ориентации в результате ишемии таламуса, а также гемианопсии при поражении латерального коленчатого тела.
Окклюзия передней мозговой артерии
Если закупорка возникла до отхождения передней соединительной артерии, то она может протекать бессимптомно вследствие коллатерального кровотока из противоположной ПМА. Инфаркт при окклюзии ПМА проявляется контрлатеральным параличом нижней конечности и хватательным рефлексом. Характерны спастичность с непроизвольным сопротивлением пассивным движениям, абулия, абазия, персеверации и недержание мочи.
Закупорка возвратной артерии Гюбнера, ветви ПМА, приводит к поражению хвостатого ядра и передней ножки внутренней капсулы, что вызывает контрлатеральный парез руки, лица и языка, сопровождающийся дизартрией.
Окклюзия средней мозговой артерии
Для окклюзии СМА характерны контрлатеральные гемиплегия, гемигипестезия, гомонимная гемианопсия. Наблюдается контрлатеральный парез взора. При поражении доминантного полушария развивается афазия, при поражении недоминантного апраксия, агнозия, асоматогнозия и анозогнозия.
При окклюзии отдельных ветвей СМА возникают парциальные синдромы: моторная афазия в сочетании с контрлатеральным парезом верхней конечности и лицевого нерва при поражении верхних ветвей; сенсорная афазия при поражении нижних ветвей.
Окклюзия задней мозговой артерии
При окклюзии задней мозговой артерии возможно развитие одного из двух синдромов: сочетание гомонимной гемианопсии с амнезией, дислексией и лёгкого контрлатерального гемипареза с гемианестезией; либо сочетание поражения ипсилатерального глазодвигательного нерва с контрлатеральными непроизвольными движениями и контрлатеральной гемиплегией или атаксией.
Нарушение кровотока в базилярной и позвоночных артериях
При окклюзии ветвей базилярной артерии наблюдаются: ипсилатеральная атаксия; контрлатеральная гемиплегия и гемианестезия; ипсилатеральный парез взора с контрлатеральной гемиплегией; поражение ипсилатерального лицевого нерва; межъядерная офтальмоплегия; нистагм в сочетании с головокружением, тошнотой и рвотой; шум в ушах и потеря слуха; нёбная миоклония и осциллопсия.
При окклюзии ствола базилярной артерии или обеих позвоночных артерий наблюдается тетраплегия, двусторонний горизонтальный парез взора, кома или синдром изоляции.
Поражение внутричерепного отдела позвоночной артерии или задненижней мозжечковой артерии сопровождается синдромами поражения продолговатого мозга. Наиболее часто наблюдается латеральный синдром продолговатого мозга: нистагм, головокружение, тошнота, рвота, дисфагия, охриплость голоса; ипсилатеральные нарушения чувствительности на лице, синдром Горнера и атаксия; контрлатеральное нарушение болевой и температурной чувствительности.
Лакунарные инфаркты
Наиболее часто возникают одномоментно, реже проявляется постепенным нарастанием неврологических нарушений. Расстройства сознания, эпилептические припадки, нарушения высших психических функций и полей зрения не характерны. В литературе описано более 25 синдромов, при которых обнаруживаются лакунарные инфаркты, однако наиболее типичны и часто встречаются пять его вариантов:
- Чисто двигательный инсульт проявляется только двигательными нарушениями парезом руки, ноги, лица и языка по центральному типу с одной стороны. Степень двигательных нарушений колеблется. Очаги поражения при данном типе чаще обнаруживают в задней ножке внутренней капсулы или лучистом венце, реже в колене или передней ножке внутренней капсулы либо в таламусе.
- Сенсомоторный инсульт отмечается сочетание двигательных и чувствительных нарушений по гемитипу. Очаги поражения имеют наибольшие размеры в сравнении с другими вариантами лакунарного инсульта
- Чисто сенсорный инсульт проявляется ощущением онемения и/или расстройством чувствительности по гемитипу. Очаг поражения обычно выявляется в таламусе
- Синдром дизартрии и неловкой руки состоит из выраженной дизартрии в сочетании с лёгкой слабостью и неловкостью руки, парезом мышц лица по центральному типу с одной стороны. Очаг поражения обнаруживается в основании моста или передней ножке внутренней капсулы

Схема спинного мозга с кровоснабжающими его сосудами1. задняя спинальная вена2. передняя спинальная вена3. заднелатеральная спинальная вена4. радикулярная вена5. задние спинальные артерии6. передняя спинальная артерия7. радикулярная артерия
- Синдром атактического гемипареза проявляется центральным гемипарезом в сочетании с атаксией в паретичных конечностях. Очаг поражения выявляется в задней ножке внутренней капсулы, основании моста или лучистом венце.
Для небольших, глубинно расположенных инфарктов, характерны лакунарные синдромы: изолированный моторный инсульт, изолированный сенсорный инсульт, синдром дизартрия/неловкая кисть, ипсилатеральная атаксия с парезом ноги.
Спинальный инсульт
Спинальный инсульт острое нарушение спинального кровообращения с повреждением спинного мозга и расстройством его функций. Его частота составляет около 1 % от всех инсультов. В зависимости от повреждённых структур спинного мозга, уровня его поражения возникают чувствительные и двигательные расстройства в руках и ногах различной степени выраженности, нарушения функции тазовых органов.
Просмотров: 41337
www.muldyr.ru
причины, лечение, диагностика и клиническая картина

Ишемический инсульт
Ишемический инсульт головного мозга – что это?
Ишемический инсульт представляет собой инфаркт очаговый в головном мозге, который проявляется в виде неврологических расстройств, длительностью больше 1ч. Самыми распространенными причинами инсульта считаются: нетромботическая окклюзия глубоких и корковых мелких артерий; закупоривание артерии церебральной эмболами артериального или кардиального появления; тромбоз артериальный с присутствием гемодинамических расстройств, который вызывает понижение мозгового кровотечения. Диагноз утверждается на базе клинических характеристик и заверяется при уточнении величины поражения итогами МРТ или КТ. В некоторых случаях в острой фазе довольно успешна терапия тромболитическая. К операциям по понижению риска вторичных инсультов относят каротидную эндартерэктомию, антитромботическую и антикоагулянтную терапию.
Причины
Причины ишемического инсульта в голове в большем числе случаев появляется в результате эмболии или тромбоза. Израненная бляшка атеросклеротическая есть источник для возникновения тромба. Развитие бляшки может осуществляться в любой крупной артерии церебральной, но больше всего очевидно в области турбулентного кровотечения. Это особенно наблюдается в районе бифуркацииартерии сонной и в разветвлениях сонной внутренней артерии. В наиболее частых случаях тромбы образуются в главном стволе артерии средней мозговой и её разветвлениях и ещё в больших артериях основы мозга, перфорирующих глубоких артериях и корковых мелких ветках. В более распространенных ситуациях поражаема артерия базилярная и супраклиноидное отделение сонной внутренней артерии, то есть участок между супраклиноидным отростком и кавернозным синусом.
Менее распространенными источниками тромбоза являются: второстепенное воспаление артерий церебральных, в результате хронического или острого менингита, сифилис, васкулиты различной этиологии; расслаивание стенки церебральной аорты или артерий, болезни с присутствием увеличенной вязкости в крови или гиперкоагуляцией; редкие болезни, к примеру, болезнь Бинсвангера; использование симпатоми-метических медикаментов. Изготовленные раньше пероральные противозачаточные средства, также могли повлечь за собой тромбоз сосудов церебральных.
Движущийся в потоке крови эмбол, способен постоянно или на время закупорить всякий сосуд артериального мозгового древа. Часто, причиной эмболов церебральных есть тромбы, возникающие в сердце при присутствии фибрилляции предсердий, после прохождения обострённого инфаркта миокарда или сделанной операции на сердце. Также, в результате поражения сердечных клапанов при ревматическом заболевании сердца. Ещё причиной появления эмболов возможны вегетации на дверцах клапанов, при марантическом или бактериальномэндокардите или же после совершения операции протезирования клапанов. Причиной возникновения эмболов часто являются атеромы экстракраниальных сосудов – это дуги сосудов шеи и аорты. В редких случаях эмболия бывает газовой, жировой или тромбами венозными, которые перемещаются их правой части сердца в левую часть, сквозь раскрытое овальное окно. Эмболы раскрываются неожиданно или же, после осуществления инвазивных действий на сердце и сосуды.Маленькие очаги поражения ишемического впоследствии лакунарных инфарктов, вызваны обструкцией перфорирующих мелких артерий,которые снабжают кровью корковые системы. Установлено, что источником обструкции данных сосудов есть липогиалиноз, но не атероматоз, вклад эмболов в закупорку артерий перфорирующих, под вопросом. Инфаркты лакунарные зачастую бывают у людей преклонного возраста, страдающих сахарным диабетом и артериальной гипертензией.Крайне редко инсульт ишемический случается в результате инфаркта венозного или спазма сосудистого.
Причины

Причины появления
Причины ишемического инсульта бываю такие как недостаточное кровообращение отдельной артерии мозговой способно восполняться хорошей деятельностью системы коллатералей, в частности между позвоночными и сонными артериями, сквозь анастомозы, в артериальном кругу мозга головы. В гораздо меньшей мере – между большими артериями мозговых полушарий. Но анатомические варианты в артериальном кругу большого мозга и поперечнике сосудов коллатеральных, атеросклероз и иные полученные поражения кровяных артерий способны прекратить коллатеральную струю, повышая допустимость того, что закупорка единой артерии повлечет за собой ишемию мозга.Повреждение неизбежно, когда объем потока крови уменьшается до 5%, в течение получаса или же меньше 40% в пределах 3-6часов. Повреждение будет гораздо быстрее прогрессировать в условияхгипертермии и намного протяжнее при наличии гипотермии. В том случае, если ткани пребывают в положении ишемии, то повторение потока крови способно предупредить некроз ткани или уменьшить его размеры. В обратном случае, начинают функционировать внутренности ишемической травмы – это отек, тромбоз капиллярный, запланированная смерть клеточная, а также инфаркт с клеточным неврозом. Прогрессирование тромбоза капиллярного и отека возбудит воспалительные посредники; значительный или выраженный отек приведет к увеличению давления внутричерепного. Понижение ресурсов АТФ, повлечет за собой некротическую гибель клетки. Также смерти клетки будет предшествовать сбой ионного гомеостаза, оксидация липидов мембран свободными радикалами, деятельность нейротоксинов и ацидоз внутриклеточный вызванный накоплением лактата.
Клиническая картина
Неврологические признаки зависят от места сосредоточения инфаркта. Клиническая картина ишемического инсульта разрешает узнать, какая именно артерия находится в поражении, но идеального соответствия, в большинстве ситуаций, не бывает.В состоянии эмболии, острая неврологическая недостаточность прогрессирует в течение некоторого количества минут. При нарушении тромботического характера, свойственно поэтапное прогрессирование инсульта. Если инсульт обширный, то неврологическая одностороння симптоматика, повышается через некоторое время, понемногу захватывая преимущественную часть тела; расширение пареза не влечет головной боли за собой, не увеличивает температуру тела и не наблюдается болевых ощущений в болезненных частях тела. Прогрессирование признаков, в основном ступенчатого типа, происходит поочередно со временем стабилизации. Инсульт считается субтотальным, при сбережении завершающей функции в области поражения.
Эмболия мозговых сосудов с прогрессированием инсульта происходит днем. Перед возникновением неврологических признаков, происходит мигрень. Созревание тромба, в основном, осуществляется ночью, по этой причине, неврологические признаки пациент находит после того, как проснется. При инфаркте лакунарном вырабатывается обычный признак очагового поражения, но признаков поранения коры нет. Следствием вторичных инфарктов, вполне может быть прогрессирование постинфарктной деменции.Обострение очаговой неврологической недостаточности и сбой в сознании в период первых 2-3 суток, происходит от повышающегося отека мозга, но также может быть вызвано увеличением области инфаркта. Если наблюдается инфаркт маленький, то действенное улучшение очевидно вначале болезни; текущее восстановление несет постепенный характер, в интервале от несколько месяцев до года.
Диагностика
При неожиданном неврологическом сбое, можно заключить присутствие инфаркта. Диагностика ишемического инсульта проводиться таким образом, что такой инсульт надо отождествлять с болезнью, которая является подобные признаки, инсультом геморрагическим. Мигрень, кома, рвота, сопор есть признаки скорее кровоизлияния, нежели ишемии.Хотя ранний диагноз устанавливается согласно клиническим признакам, МРТ или КТ или фиксирование степени глюкозы сывороточной являются последующими важными процедурами. Вначале осуществляется КТ, для устранения кровоизлияния, эпидуральной и субдуральной гематомы и возрастающей опухоли. Признаки КТ обширного инсульта в области сосудистого переднего бассейна, какое-то время могут быть небольшими: упорядоченность борозд и извилин, отсутствие области перехода между белым веществом и корой, сжимание мозговой средней артерии. После ишемии, длящейся 24часа, инфаркт визуализируется обычно как область пониженной плотности. Исключение составляют лишь небольшие инфаркты моста и мозга продолговатого, которые скрывают за костные артефакты.
Клинические отличия между тромботическим, эмболическим и лакунарным инсультом не правдивы, по этой причине производятся добавочные обследования, чтобы обнаружить частные и устранимые причины и факторы присутствия риска. Сюда относится дуплексная каротиднаяультрасонография,чреспищеводная эхокардиография, ЭКГ, биохимический и клинический анализ крови. В основном, план обследования восполняется КТ-ангиографией или магнитно-резонансной ангиографией. Такое обследование, как выявление антител антифосфолипидных, осуществляется, исходя из отдельного клинического обстоятельства.
Лечение
Лечение ишемического инсульта устанавливают согласно стандартным показателям. Один из таких показателей – это шкала инсульта Национального института здоровья; показатель, сделанный по этой шкале, отображает имеющиеся функциональные нарушения и мониторинг.Вначале, прогрессирование болезни и её последствия трудно предвидеть. Преклонный возраст, сбой в сознании, афазия, сигналы травм ствола мозга, не есть надежными показателями. В более молодом возрасте легче сделать вывод о последствиях.
Приблизительно половина пациентов, имеющих тяжелый или умеренный гемипарез, или пациенты с мало выявленным неврологическим изъяном, склонны к быстрому выздоровлению, им не нужен постоянный контроль и уход. Они уже начинают нормально реагировать на окружающую среду, могут сами ходить. Полное выздоровление неврологической недостаточности наблюдается у 10% пациентов, большее количество сбоев уже не подлежат восстановлению даже по происшествию года. Это говорит о том, что функциональность конечности, которая была поражена, ограничена. Инсульты ишемические имеют склонность к повторению, и каждый повторяющийся инсульт ещё больше усиливает неврологическую недостаточность. Приблизительно 20% пациентов умирают на больничной койке, и риск смерти всё больше повышается с наступлением возраста.
Ишемический инсульт мозга

Ишемический
Пациентом с обострением болезни ишемический инсульт головы необходимо стационарное лечение. В ходе начального обследования, чтобы нормализовать состояние пациента, следует осуществлять терапию симптоматическую. Для достижения верной перфузии ишемизированной зоны мозга при сбое механизмов ауто-регулирования мозга, нужно увеличенное кровяное давление. Кровяное давление не понижают в том случае, если систолическое не более 220 мм рт. ст, а диастолическое в этот момент — 120 мм рт. ст., согласно данным двух измерений с промежутком больше 15 минут. Это при том условии, если у пациента отсутствуют признаки поражения иных органов и не предусматривается терапия возбудителем тканевого плазминогена. Чтобы купировать гипертензию артериальную, вводится внутривенным способом никардипин количеством 5 мг/ч, потом это количество увеличивается на 2,5 мг/ч через каждые 5 минут, чтобы достичь дозировки 15 мг/ч, необходимой для понижения систолического кровяного давления на 10—15 %. Можно ещё как альтернативу, ввести лабеталол.
Терапия антитромботическая содержит тканевый возбудитель плазминогена, антикоагулянты, антиагреганты, тромболизис. Большему числу пациентов тромболитическое лечение противопоказано по различным причинам, поэтому проводят терапию антитромбоцитарную, очень важную в начальные 24-48 часов. При назначении аспирина существуют противопоказания – это аллергическая реакция на НПВП (крапивница и астма), всякие виды аллергии на тартразин и аспирин, острый желудочно-кишечный кровоток, недостаток G6PD и использование варфарина.Тканевый возбудитель плазминогена используют в начальные 3 часа обострения инсульта ишемического, когда у больного нет противопоказаний. Не стоит забывать, что тканевый возбудитель плазминогена способен повлечь за собой кровоток в мозг с определёнными последствиями, которые могут закончиться печально. Но лечение при помощи тканевого возбудителя необходимо осуществлять лишь докторам, которые специализируются на лечении острых инсультов. Если нет соответствующих навыков в данном лечении, то нарушается протокол лечения, и приходят негативные последствия – кровоток в мозг и смерть пациента. Наиболее сложное взыскание протокола – это введение лекарственного препарата не позже начальных трех часов от начала болезни. Точный период возникновения признаков, нелегко установить; более того, перед самым лечением надо сделать КТ-обследование для устранения кровотока, а потом исключить предполагаемые противопоказания к использованию тканевого возбудителя плазминогена. Оптимальная дозировка ТАП – 0,9мг/кг, 10% дозировки вводят внутривенным методом, остаток водят методом инфузии длительного характера. Затем в самое ближайшее время производят последовательный мониторинг самых главных функций. После употребления ТАП, на протяжении 24 часов, нельзя использовать разного типа антикоагулянты и антитромботические препараты. Если вдруг открылось сильное кровотечение, то стоит начать серьёзное лечение ишемического инсульта головного мозга.
Тромболизис тромба, или, по-другому, эмболаn stu назначается при наличии инсульта обширного и возникновении первых признаков периодом 3-6 часов до времени вмешательства. Это в первую очередь при присутствии у пациента окклюзии мозговой средней артерии. Данный способ лечения самый обычный и применяется в отдельных больших клиниках, но недостижим на сегодняшний день во многих других лечебных учреждениях.
Терапия инсульта ишемического в головном мозге с употреблением гепарина или же гепаринами низкомолекулярными, назначается при случившемся инсульте эмболическом или тромбозе венозном. Такие заболевание возникают в результате фибрилляции предсердий. Ещё они могут случиться тогда, когда прогрессирует тромбоз в ходе осуществляемого лечения при помощи антиагрегантов и является недопустимым использовать иные способы лечения. Вместе с парентеральным вводом гепарина назначают вовнутрь варфарин. Прежде чем начать лечение антикоагулянтами, производят КТ-обследование, для того, чтобы устранить кровоизлияние. Постоянную инфузию гепарина делают в тех ситуациях, когда неполное тромбопластиновое время возможно увеличить, приблизительно, в 1,5-2раза от начальных показателей, до тех пор, пока при лечении с употреблением варфарина МНО, не повысится до 2-3 раз.Варфарин способен увеличить риск прогрессирования кровотока, по этой причине, его допускается назначать лишь тем пациентам, которые в состоянии выдерживать распорядок приема и необходимые дозировки, а также, не имеют расположенности к частым падениям и постоянным травмам.
Лечение
Продолжительное лечение инсульта ишемического.Симптоматическое лечение инсульта длится на протяжении всего времени реконвалесценции и также реабилитации. Контролирование общих факторов присутствия риска влечет за собой ограничение области повреждения мозга после случившегося инсульта, вызывая полное восстановление функционирования.Пациенты с диагнозом стеноз сонных артерий, которые недавно пережили небольшие инсульты без неврологического изъяна, становятся способными перенести операцию каротидной эндартерэктомии. Больные с неврологическими признаками также могут переносить такую операцию, но при показании обструкции больше 60% просвета. При этом, длительность жизни предполагается не меньше 5 лет. Такую процедуру позволительно делать лишь специалистам-хирургам.Препараты от ишемического инсульта мозга антитромбоцитарные употребляются для повторной профилактики инсультов. Аспирин надо принимать в дозировке 81—325 мг раз в 24 часа, клопидогрель — 75 мг раз в 24 часа. Последний может заменить препарат комбинированный, с содержанием аспирина (25мг) на 200 мг дипиридамолапролонгированного. Не стоит производить параллельное лечение данными препаратами и варфарина, иначе может увеличиться кровоток. Но в группах пациентов с высоким риском заболевания, можно проводить лечение одновременно варфарином и аспирином.
Видео врача консультанта на тему ишемический инсульт
simptomlecheniye.ru
Последствия ишемического инсульта, симптомы и восстановительное лечение
Ишемический инсульт – это острое нарушение мозгового кровообращения, возникающее вследствие закупорки артерии головного мозга, в связи с этим возникает гибель нейронов в определенном участке головного мозга, который получал питание из данной артерии.
В современное время ишемический инсульт стал одной из основных причин смерти людей. Большинство тех, кто смог выжить после перенесенного ишемического инсульта, остаются инвалидами. Поэтому так важно поговорить о том, к каким последствиям приводит данное заболевание и какие методы восстановительного лечения существуют.
Кратко поговорим об этиологии заболевания
- Атеросклероз сосудов головного мозга. При отложении холестерина в сосудах головного мозга формируются атеросклеротические бляшки. В данном случае может быть два механизма возникновения инсульта:

- Бляшка будет увеличиваться в размере до тех пор, пока не вызовет окклюзию (полную закупорку) сосуда, что остановит кровоток.
- Атеросклеротическая бляшка может быть нестабильной, то есть часть ее может свободно двигаться и в какой-то момент оторваться, попадая с током крови в более мелкие артерии, этот кусочек бляшки закупоривает ее и развивается ишемический инсульт головного мозга (см. как снизить холестерин без лекарств).
- Мерцательная аритмия. В данном случае есть риск развития кардиоэмболического ишемического инсульта. При мерцательной аритмии, особенно при пароксизмальной форме, существуют большой риск того, что при очередном пароксизме мелкие тромбы из камер сердца попадут в сонные артерии, а оттуда в более мелкие артерии, питающие головной мозг.
- Гипотония. Эта причина встречается достаточно редко, но о ней следует упомянуть. При резком падении артериального давления снижается объем циркулирующей крови в головном мозге, что ведет к нарушению его питания.
- Тромбообразование. Тромбы могут образовываться в любых сосудах, в том числе и в сосудах головного мозга при нарушении работы свертывающей системы, вследствие васкулитов, генетических аномалий, а также при приеме оральных контрацептивов женщинами.
В последнее время случаи тяжелых ишемических инсультов у молодых женщин, принимающих оральные контрацептивы, участились, что связано с широкой распространенностью данного метода контрацепции.
Факторы риска возникновения ишемического инсульта
- Гипертоническая болезнь и неправильное ее лечение. Уровень артериального давления должен быть ниже 140/90 мм.рт.ст.! Прием препаратов должен быть постоянным, иначе возникают скачки артериального давления, что и создает риск развития инсульта.
- Сахарный диабет
- Пожилой возраст (см. как с помощью простого теста определить риск инсульта и слабоумия у человека)
- Прием оральных контрацептивов. Особенно в сочетании с возрастом старше 35 лет, курением или гипертонической болезнью
- Курение
- Ожирение
- Гиперхолестеринемия. Допустимый уровень холестерина – не выше 5,2 ммоль/л (см. подробнее норма холестерина у женщин и мужчин)
- Аритмии
Клиническая картина ишемического инсульта
Симптомы ишемического инсульта зависят от локализации очага поражения. Есть и общие симптомы, которые появляются при любой локализации ишемического инсульта. К ним относятся головная боль, нарушение сознания вплоть до комы, может быть головокружение, нарушение функций тазовых органов.
При очаге, расположенном в правом полушарии наблюдаются следующие симптомы:
- Левосторонняя гемиплегия или гемипарез – снижение силы в левых конечностях или их полная обездвиженность.
- Левосторонняя гемианестезия или гемигипестезия – снижение или полное отсутствие чувствительности в левых конечностях и левой половине лица.
- У левшей – нарушение речи.
- Асимметрия лица (сглаженность носогубной складки и опущение угла рта слева).

Первые признаки инсульта.Нажмите для увеличения картинки
- Правосторонняя гемиплегия или гемипарез – снижение силы в правых конечностях или их полная обездвиженность.
- Правосторонняя гемианестезия или гемигипестезия – снижение или полное отсутствие чувствительности в правых конечностях и правой половине лица.
- У правшей – нарушение речи, непонимание речи, невозможность ее воспроизводить.
- Асимметрия лица справа.
При очаге, расположенном в мозжечке и стволе:
- Нарушение глотания (поперхивание жидкостью и пищей).
- Нарушения координации.
- Головокружение.
- Нарушение деятельности дыхательной системы.
- Тошнота, рвота, упорная икота.
- Дизартрия – нарушение речи, при котором трудно выговаривать слова, ощущение будто у человека каша во рту.
Диагностика заболевания
Основные методы диагностики:
- Сбор анамнеза, неврологический осмотр, физикальный осмотр пациента. Выявление сопутствующих заболеваний, имеющих важное значение и влияющих на развитие ишемического инсульта.
- Лабораторные исследования – биохимический анализ крови, липидный спектр, коагулограмма.
- Измерение артериального давления.
- ЭКГ.
- МРТ или КТ головного мозга позволяют определить расположение очага поражения, его размеры, давность его образования. При необходимости проводят КТ-ангиографиию для выявления точного места окклюзии сосуда.
Последствия ишемического инсульта
Такое тяжелое заболевание не может пройти для человека бесследно. Если ему удалось выжить, то не обойдется без последствий. После ишемического инсульта пациент может остаться инвалидом на всю жизнь, а может иметь небольшие проблемы, с которыми быстро научится жить или вовсе избавится в результате восстановительного лечения.
Следует помнить, что повлиять на последствия ишемического инсульта головного мозга можно лишь в первый год после развития заболевания. После того, как пройдет год от развития заболевания, восстановительное лечение станет бессмысленным и неэффективным.
Вероятные последствия ишемического инсульта:
- Нарушение двигательной функции – сила в конечностях может восстановиться не полностью. Слабость в ноге заставит пациента пользоваться тростью, слабость в руке затруднит выполнение каких-то бытовых действий, вплоть до одевания и держания ложки.
- Нарушение чувствительности в конечностях и на лице. Чувствительность всегда восстанавливается дольше мышечной силы в конечностях. Это обусловлено тем, что нервные волокна, отвечающие за чувствительность и проведение соответствующих нервных импульсов, восстанавливаются гораздо медленней волокон, отвечающих за движения.
- Нарушения речи – могут быть не у всех пациентов, перенесших ишемический инсульт. Затрудняют общение больного с родными, иногда больной может говорить абсолютно бессвязные слова и предложения, иногда ему может быть просто трудно что-то сказать. Реже встречаются такие нарушения при правостороннем ишемическом инсульте.
- Последствия могут проявляться в виде когнитивных нарушений – человек может забывать многие привычные для него вещи, номера телефонов, свое имя, имя родных, адрес, он может вести себя как маленький ребенок, недооценивая трудность ситуации, он может путать время и место, в котором он находится.
- Психические расстройства – у многих перенесших инсульт появляется постинсультная депрессия. Это связано с тем, что человек уже не может быть таким как раньше, он боится, что стал обузой для своих родных, боится того, что останется инвалидом на всю жизнь. Также могут появится изменения в поведении больного, он может стать агрессивным, пугливым, дезорганизованным, может быть подвержен частым колебаниям настроения без причины.
- Нарушения глотания – больной может поперхиваться как жидкой, так и твердой пищей, это может привести к аспирационной пневмонии, а затем и к летальному исходу.
- Нарушения координации проявляются в пошатывании при ходьбе, головокружении, падении при резких движениях и поворотах.
- Эпилепсия – до 10% пациентов после ишемического инсульта могут страдать от эпилептических приступов.
- Нарушение функций тазовых органов – не всегда кишечник и мочевой пузырь могут продолжать нормально функционировать после перенесенного ишемического инсульта. В связи с этим больному требуется тщательный уход со стороны родственников или сиделки.
Методы лечения ишемического инсульта
Одним из самых эффективных и современных методов являются – тромболитическая терапия. Главным и важнейшим условием для применения данного метода является поступление в неврологическое отделение ранее, чем через 3 часа от начала появления первых симптомов!
Тромболизис основан на том, что внутривенно капельно пациенту вводится препарат (тромболитик), который мгновенно начинает растворять образовавшийся тромб в сосуде, который ее закупорил. В результате чего восстанавливается нормальный кровоток в артериях головного мозга. Эффект ощущается зачастую, как говорят, «на игле», при первых минутах и даже секундах, введения препарата.
Применение метода позднее 3 часов от начала ишемического инсульта – бессмысленно, так как в головном мозге уже произошли необратимые изменения и растворение тромба не даст никакого положительного эффекта. Поэтому особенно важно обращаться в скорую помощь при первых признаках инсульта, иначе можно не успеть попасть в это «терапевтическое окно». Следует помнить, что в больнице, перед началом тромболитической терапии, пациента необходимо тщательно обследовать, провести ряд анализов, исключить геморрагический инсульт, а это также занимает немало времени.
Данный метод имеет ряд противопоказаний, наличие которых выясняет врач перед выбором тактики лечения.
Очень важным аспектом при выборе метода лечения является дифференцировка ишемического и геморрагического инсульта. Лучше всего в этом может помочь КТ или МРТ, только эти методы исследования дают точные данные о типе инсульта. При его отсутствии в больнице, врач будет оценивать ряд клинических синдромов, развитие заболевания, может использовать ряд иных диагностических методов, например, люмбальная пункция, чтобы точно установить диагноз.
Тромболизис проводится только, если со 100% вероятностью установлено, что это ишемический инсульт, иначе введение тромболитика приведет к смерти. Так как при геморрагическом инсульте происходит кровоизлияние в мозг, а «разжижение» крови тромболитиком вызовет сильное кровотечение и увеличение образовавшейся гематомы.
При невозможности проведении тромболизиса лечение проводится стандартными методами:
-
- снижение артериального давления
- антиагреганты (препараты аспирина) или антикоагулянты (гепарин, фраксипарин, клексан),
- препараты, улучшающие мозговой кровоток (кавинтон, пирацетам, трентал)
- витамины группы В
- методы восстановительного лечения
- профилактика пролежней
- контроль артериального давления и выделительных функций
- среди народных средств можно выделить использование сосновых шишек от инсульта
в качестве профилактики или в восстановительном периоде
Нельзя заниматься самолечением, так как для выбора метода лечения нужно точно знать тип инсульта, клинически они не отличаются. Находясь дома, человек не может определить геморрагический или ишемический у него инсульт, поэтому самостоятельный прием препаратов может привести не только к ухудшению состояния, но и к смерти.
Восстановительное лечение
Иначе это называется нейрореабилитация, которую лучше всего производить в специализированных реабилитационных центрах (см. список реабилитационных центров после инсульта в России). Начинать ее надо с первых дней заболевания. Существует ряд методик, позволяющих значительно улучшить качество жизни таких больных (см. реабилитация после инсульта).
- При двигательных нарушениях применяется лечебная физкультура, массаж, гимнастика, физиотерапия. Один из новых методов - ПЭМС (программируемая электромиостимуляция), этот метод заставляет мышцы «вспомнить», как она работали до этого заболевания. Также применяются различные тренажеры, которые позволяют сначала пассивно работать пораженными конечностями (движения выполняет тренажер), затем позволяет мышцам активно включаться в работу.
- При нарушениях речи необходимы занятия с логопедом, также существуют аппараты, стимулирующие работу мышц гортани, глотки, например, «Вокастим».
- При нарушении глотания также помогает этот аппарат и обучение глотанию, необходимо аккуратно кормить и поить пациента с ложечки.
- При развитии нарушений координации необходимо проведение занятий на стабилоплатформе, специальном аппарате, где возможно тренировать координацию и учиться сохранять равновесие, перераспределять вес тела при попытке выполнить какое-либо движение.
- Еще один важный аспект реабилитации таких больных – психотерапия. Все они испытывают психологический дискомфорт, в связи со случившимся, никто не может с этим справиться сам, в этом ему должен помочь специалист – психотерапевт.
- Для улучшения кровоснабжения и работы головного мозга курсами назначаются такие препараты, как Танакан, Кавинтон, Церебролизин, Билобил и другие.
Профилактика ишемического инсульта
Гораздо проще предупредить развитие заболевания, чем потом его вылечить. Поэтому вопрос профилактики стоит очень остро.
- Контроль артериального давления, удержание его на уровне ниже 140/90 мм.рт.ст.
- Контроль сахара в крови – не выше 5,5 ммоль/л.
- Контроль уровня холестерина крови – не выше 5,2 ммль/л.
- Контроль системы свертывания крови – 1 раз в год сдавать коагулограмму.
- Контроль веса.
- Отказ от табакокурения.
- Активный образ жизни, умеренные физические нагрузки.
Профилактика повторного ишемического инсульта
Если пациент уже перенес ишемический инсульт, то помимо перечисленных методов профилактики выше, для него жизненно важными являются еще и следующее:
- Прием антиагрегантов (препараты аспирина) пожизненно!!! К ним относятся: Тромбо асс, Кардиомагнил и другие (см. все о таблетках от холестерина)
- При наличии сопутствующей мерцательной аритмии назначается варфарин, в данном случае необходимо регулярно контролировать МНО и сохранять его на целевом уровне! Коррекцию дозы этого препарата проводить только врач! Самостоятельное, даже незначительное, изменение дозы варфарина может привести к трагическим последствиям!
- Прием статинов, препаратов, снижающих уровень холестерина – пожизненно! Пропуск препарата сводит все предыдущие старания к нулю! К ним относятся: Аторис, Липримар, Зокор, Мертинил и другие.
Внимание! Перечисленные препараты в статье не являются назначением и прием их без консультации с лечащим врачом запрещен!
zdravotvet.ru
Этиология, патогенез и клиническая картина инсульта
В зависимости от механизмов возникновения и развития выделяют два вида острых нарушений мозгового кровообращения: ишемические инсульты (наблюдаются у 90-96% больных) и геморрагические инсульты (случаются гораздо реже - у 5-8% больных).
Геморрагические инсульты являются наиболее частой причиной смерти (до 200 случаев на 10 тыс. чел.) или становятся причиной тяжелой инвалидности. В патогенезе инсульта лежит разрыв какой-либо мозговой артерии, чаще всего измененной атеросклеротическим процессом. В результате разрыва сосуда развивается острая гипоксия определенного участка мозга. Поскольку нервные клетки чувствительны к недостатку кислорода, уже через несколько минут в очаге инсульта, в тканях мозга происходят необратимые изменения.
Вторым фактором повреждения мозговой ткани в очаге инсульта является деструктурирующее, разрушающее воздействие самой крови – сдавление и пропитывание мозга кровью, изливающейся из артериального сосуда.
В клинической картине инсульта различают стадию мозгового удара (апоплексию) и стадию очаговых симптомов. Геморрагические инсульты развиваются внезапно и стремительно, словно больной испытывает удар. Мгновенно наступает полная потеря сознания; больной падает, лицо краснеет. Мускулатура расслабляется, утрачиваются движения и чувствительность, пропадают сухожильные рефлексы; взгляд направлен в одну сторону; дыхание глубокое, с храпом. Такое состояние называется мозговой комой; оно может продолжаться от нескольких часов до нескольких суток.
При возвращении сознания наступает стадия очаговых симптомов, связанных с выпадением функций головного мозга. Очаговые симптомы делятся на прямые и косвенные. Прямые симптомы связаны с выпадением функции того участка мозга, который подвергся непосредственному разрушению и гибели. Косвенные симптомы определяются зонами парабиотического торможения вне очага кровоизлияния и могут регрессировать. Очаговые симптомы инсульта обычно представлены параличами и парезами, расстройствами различных видов чувствительности, координации, нарушением речи, глубокими мнестико-интеллектуальными расстройствами.
В патогенезе ишемических инсультов чаще всего лежит закупорка (тромбоз) мозговых сосудов атеросклеротической бляшкой или тромбом. На участке мозга, кровоснабжаемого тромбированным сосудом, развивается стойкая ишемия, сопровождающаяся гибелью нервных клеток. Мозговая ткань размягчается, разрушается, продукты распада рассасываются, в результате чего образуются кисты. Клиническая картина ишемического инсульта, по сравнению с геморрагическим, не так ярко выражена и может развиваться постепенно (на фоне происходящих расстройств мозгового кровообращения и только в острой стадии), проявляясь утратой сознания, генерализованной гипотонией мышц, нарушением рефлексов и чувствительности.
При ОНМК как геморрагической, так и ишемической природы мозговая кома оказывает глубокое тормозящее влияние на спинной мозг, что проявляется общими двигательными расстройствами, мышечной гипотонией. С возвращением сознания возбудимость структур спинного мозга восстанавливается, что сопровождается появлением рефлексов, повышением мышечного тонуса. Для инсультов характерна неравномерность гипертонуса мышц (верхних и нижних конечностей на здоровой стороне тела. Так, в верхних конечностях отмечается преобладание мышечного тонуса сгибателей пальцев, кисти, предплечья и плеча. В нижних конечностях преобладает тонус разгибателей голени, приводящих мышц бедра и сгибателей стопы. В силу этих особенностей в восстановительном периоде у больного инсультом формируется своеобразная порочная поза, получившая название «поза Вернике-Манна» – это согнутая в кисти и приведенная к туловищу рука и вытянутая прямая нога.
Наряду с центральными (спастическими) параличами, у больных с последствиями инсульта наблюдаются непроизвольные содружественные движения в парализованных конечностях, называемые синкинезиями. Механизм возникновения синкинезий объясняется повышенной возбудимостью сегментарного аппарата спинного мозга и вовлечением в двигательные действия мотонейронов парализованной стороны при попытке выполнения движений здоровой конечностью.
Двигательные расстройства у больных после инсульта в большинстве случаев сопровождаются вазомоторно-трофическими нарушениями, проявляющимися цианозом, снижением температуры тела в области парализованных конечностей, развитием отека тканей, болезненности и тугоподвижности в суставах. При обширных инсультах развиваются расстройства речи (афазии), потеря памяти; возможны глубокие изменения в нервно-психической сфере.
Периоды клинического течения инсульта
Локализация очага инсульта, характер и глубина повреждения мозговых структур – с одной стороны и своевременность, адекватность лечебных мероприятий и общее состояние механизмов саногенеза – с другой стороны, определяют продолжительность различных периодов клинического течения инсульта.
В остром периоде (продолжительностью от нескольких часов до нескольких суток), наряду с активной медикаментозной терапией (нейрореанимацией), требуется соблюдение строгого постельного режима.
С возвращением сознания наступает ранний восстановительный период (продолжительностью до 2-3 недель), в течение которого наблюдаются процессы формирования клинической симптоматики, стабилизация или ухудшение мозговой гемодинамики и деятельности основных систем жизнеобеспечения. В этот период помимо медикаментозного лечения применяют средства ЛФК.
Собственно восстановительный период, в течение которого возможны процессы восстановления утраченных функций, обычно не превышает 2-3 месяцев, хотя отмечаются случаи восстановления двигательных расстройств и регресс симптоматики и в более поздние сроки.
Период позднего восстановления (наступает через 2-3 месяца после инсульта) может продолжаться неопределенное время, поскольку он связан с адаптацией функциональных систем больного к новым условиям жизнедеятельности, с процессами формирования компенсаций и их совершенствования в специализированных отделениях реабилитации, в восстановительных центрах и в домашней обстановке.
Для определения методики ЛФК и направленного воздействия физических упражнений необходима объективная оценка двигательных расстройств, возникающих у больного как последствия перенесенного инсульта.
Общая оценка двигательных возможностей больного осуществляется по степени выраженности позы Вернике-Манна, силе мышечных сокращений, тонусу мышц паретичных конечностей, координаторным расстройствам. Тестирование силы и тонуса мышц при параличах и парезах дополняется визуальной оценкой качества движений, плавности и точности их выполнения, координатор-ными взаимодействиями мышечных групп в локомоторных актах.
Оценка двигательных расстройств после ОНМК производится по 5-балльной шкале, разработанной НИИ неврологии РАМН (Л.Г. Столярова, Г.Р. Ткачева) (табл. 5).
Подробная оценка функциональных расстройств, характер и степень выраженности двигательных расстройств являются основой для составления индивидуальной программы реабилитации больного после ОНМК и позволяют выявлять динамику восстановительных процессов, эффективность занятий ЛФК и других реабилитационных мероприятий.
Таблица 5
Не нашли то, что искали? Воспользуйтесь поиском гугл на сайте:
zdamsam.ru
Геморрагический инсульт - причины, симптомы, диагностика и лечение

Геморрагический инсульт — спонтанное (нетравматическое) кровоизлияние в полость черепа. Термин «геморрагический инсульт» используют, как правило, для обозначения внутримозгового кровоизлияния, произошедшего в результате какого-либо сосудистого заболевания головного мозга: атеросклероза, гипертонической болезни и амилоидной ангиопатии. Наиболее часто геморрагический инсульт возникает на фоне повышенного артериального давления. Клиническая картина характеризуется острым началом и быстрым развитием симптомов, которые напрямую зависят от локализации сосудистой катастрофы. Геморрагический инсульт требует неотложной гемостатической, антигипертензионной и противоотечной терапии. По показаниям проводится хирургическое лечение.
Геморрагический инсульт — спонтанное (нетравматическое) кровоизлияние в полость черепа. Термин «геморрагический инсульт» используют, как правило, для обозначения внутримозгового кровоизлияния, произошедшего в результате какого-либо сосудистого заболевания головного мозга: атеросклероза, гипертонической болезни и амилоидной ангиопатии.
Этиология и патогенез
Причинами развития геморрагического инсульта могут быть различные патологические состояния и заболевания: аневризма, артериальная гипертензия различного генеза, артериовенозная мальформация головного мозга, васкулит, системные заболевания соединительной ткани. Кроме того, кровоизлияние может происходить при лечении фибринолитическими средствами и антикоагулянтами, а также в результате злоупотребления таких препаратов как кокаин, амфетамин.
Чаще всего гемморагический инсульт случается при амилоидной ангиопатии и гипертонической болезни, когда происходят патологические изменения артерий и артериол паренхимы мозга. Поэтому результатом геморрагического инсульта при этих заболеваниях чаще всего становятся внутримозговые кровоизлияния.
Классификация геморрагического инсульта
Внутричерепные кровоизлияния классифицируют в зависимости от локализации излившейся крови. Различают следующие виды кровоизлияний:
- внутримозговые (паренхиматозные)
- субарахноидальные
- вентрикулярные
- смешанные (субарахноидально-паренхиматозно-вентрикулярные, паренхиматозно-вентрикулярные и др.)
Клиническая картина геморрагического инсульта
Для геморрагического инсульта характерно острое начало, чаще всего на фоне высокого артериального давления. Кровоизлияние сопровождается острой головной болью, головокружением, тошнотой, рвотой, быстрым развитием очаговых симптомов, после чего следует прогрессирующее снижение уровня бодрствования — от умеренного оглушения до развития коматозного состояния. Начало субкортикальных кровоизлияний может сопровождаться эпилептиформным припадком.
Характер очаговых неврологических симптомов зависит от локализации гематомы. Среди наиболее частых симптомов следует отметить гемипарезы, лобный синдром (в виде нарушения памяти, поведения, критики), нарушения чувствительности и речи.
Большую роль в состоянии пациента сразу после кровоизлияния, а также в последующие дни играет выраженность общемозговых и дислокационных симптомов, обусловленных объемом внутримозговой гематомы и ее локализацией. В случае обширного кровоизлияния и кровоизлияния глубинной локализации в клинической картине весьма быстро проявляется вторичная стволовая симптоматика (как следствие дислокации мозга). При кровоизлиянии в ствол мозга и обширных гематомах мозжечка наблюдается быстрое нарушение витальных функций и сознания. Тяжелее других протекают кровоизлияния с прорывом в желудочковую систему, когда проявляются менингеальные симптомы, гипертермии, горметонические судороги, быстрое угнетение сознания, развитие стволовых симптомов.
Первые 2,5-3 недели после кровоизлияния — наиболее тяжелый период заболевания, так как на данном этапе тяжесть состояния пациента обусловлена прогрессирующим отеком мозга, что проявляется в развитии и нарастании дислокационных и общемозговых симптомов. Более того, дислокация мозга и его отек — основная причина смерти в остром периоде заболевания, когда к вышеуказанным симптомам присоединяются или декомпенсируются имевшиеся ранее соматические осложнения (нарушение функции почек и печени, пневмония, диабет и др.). К началу четвертой недели заболевания у выживших пациентов начинается регресс общемозговых симптомов и на первый план клинической картины выходят последствия очагового поражения мозга, которые в дальнейшем определят степень инвалидизации пациента.
Диагноз геморрагического инсульта
Основные методы диагностики геморрагического инсульта — МРТ, спиральная КТ или обычная КТ головного мозга. Они позволяют определить объем и локализацию внутримозговой гематомы, степень дислокации мозга и сопутствующего отека, наличие и область распространения кровоизлияния. Желательно проведение повторных КТ-исследований, чтобы проследить эволюцию гематомы и состояние мозговой ткани в динамике.
Дифференциальный диагноз
Прежде всего, геморрагический инсульт необходимо дифференцировать от ишемического инсульта, который случается наиболее часто (до 85% от общего числа инсультов). Сделать это по одним только клиническим данным не представляется возможным, поэтому рекомендуется госпитализировать пациента в стационар с предварительным диагнозом «инсульт». При этом в распоряжении стационара должно быть МРТ- и КТ-оборудование, чтобы как можно раньше провести обследование. Среди характерных признаков ишемического инсульта следует обратить внимание на отсутствие менингеальных симптомов, медленное нарастание общемозговых симптомов. При ишемическом инсульте ликвор, исследуемый с помощью люмбальной пункции, имеет нормальный состав, при геморрагическом — в нем возможно содержание крови.
Необходима дифференциация внутримозговых гематом гипертонического генеза от гематом другой этиологии, кровоизлияний в очаг ишемии и опухоли. При этом большое значение имеют возраст пациента, локализация гематомы в веществе мозга, анамнез заболевания. Локализация гематомы в медиобазальных отделах лобной доли типична для аневризм мозговой/передней соединительной артерии. При аневризмах внутренней сонной или средней мозговой артерии гематома локализована, как правило, в базальных отделах лобной и височной долей, прилежащих к сильвиевой щели. С помощью МРТ можно увидеть саму аневризму, а также патологические сосуды артериовенозной мальформации. В случае подозрения на разрыв аневризмы или артериовенозной мальформации необходимо проведение ангиографического обследования.
Лечение геморрагического инсульта
Лечение геморрагического инсульта может быть консервативным или хирургическим. Выбор в пользу того или иного способа лечения должен быть основан на результатах клинико-инструментальной оценки пациента и консультации нейрохирурга.
Медикаментозная терапия проводится неврологом. Основы консервативного лечения геморрагического инсульта соответствует общим принципам лечения пациентов с любым видом инсульта. При подозрении на геморрагический инсульт необходимо как можно раньше приступить к проведению лечебных мероприятий (на догоспитальном этапе). В это время основной задачей врача является оценка адекватности внешнего дыхания и сердечно-сосудистой деятельности. Для коррекции дыхательной недостаточности проводят интубацию с подключением ИВЛ. Нарушения сердечно-сосудистой системы заключаются, как правило, в выраженной артериальной гипертензии, поэтому артериальное давление необходимо нормализовать как можно скорее. Одно из важнейших мероприятий, которые следует проводить по прибытии пациента в стационар — проведение терапии, направленной на уменьшение отека мозга. Для этого применяют гемостатические препараты и препараты, уменьшающие проницаемость сосудистой стенки.
Корректируя артериальное давление при геморрагическом инсульте необходимо избегать резкого его снижения, так как такие значительные изменения могут вызвать снижение перфузионного давления, особенно при внутричерепной гематоме. Рекомендованный уровень АД — 130 мм рт.ст. Для снижения внутричерепного давления применяют салуретики в сочетании с осмодиуретиками. При этом необходимо контролировать уровень электролитов в крови не реже двух раз в сутки. Кроме вышеуказанных групп препаратов, в этих же целях применяют внутривенное введение коллоидных растворов, барбитураты. Проведению медикаментозной терапии геморрагического инсульта должен сопутствовать мониторинг основных показателей, которые характеризуют состояние цереброваскулярной системы и иных жизненноважных функций.
Хирургическое лечение. Решение о хирургическом вмешательстве должно основываться на нескольких факторах — локализация гематомы, объем излившейся крови, общее состояние пациента. Многочисленные исследования не смогли дать однозначного ответа о целесообразности хирургического лечения геморрагического инсульта. Согласно некоторым исследованиям в определенных группах больных и при определенных исследованиях положительный эффект операции возможен. При этом основной целью оперативного вмешательства является возможность спасти жизнь пациента, поэтому в большинстве случаев операции проводят в самые ближайшие сроки после кровоизлияния. Отсрочить операцию можно только в том случае, если ее цель — удаление гематомы для более эффективного удаления очаговых неврологических нарушений.
При выборе метода операции следует основываться на локализации и размерах гематомы. Так, прямым транскраниальным способом удаляют лобарные и латеральные гематомы, а стереотаксическим, как более щадящим — в случае смешанного или медиального инсульта. Однако после стереотаксического удаления гематомы рецидивы кровотечения возникают чаще, так как во время такой операции тщательный гемостаз невозможен. В некоторых случаях геморрагического инсульта кроме удаления гематомы возникает необходимость в дренировании желудочков (наружные вентрикулярные дренажи), например, в случае массивного вентрикулярного кровоизлияния или окклюзионной водянки (при гематоме мозжечка).
Прогноз и профилактика геморрагического инсульта
В целом прогноз при геморрагическом инсульте неблагоприятен. Общий процент летальных исходов достигает семидесяти, в 50% смерть наступает после удаления внутримозговых гематом. Основная причина летальных исходов — прогрессирующий отек и дислокация мозга, второй по частоте причиной является рецидив кровоизлияния. Около двух третей пациентов, перенесших геморрагический инсульт, остаются инвалидами. Основные факторы, определяющие течение и исход заболевания — объем гематомы, ее локализация в стволе мозга, прорыв крови в желудочки, нарушения сердечно-сосудистой системы, предшествующие геморрагическому инсульту, а также пожилой возраст пациента.
Основными профилактическими мерами, способными предотвратить развитие геморрагического инсульта являются своевременное и адекватное медикаментозное лечение гипертонической болезни, а также ликвидация факторов риска ее развития (гиперхолестеринемия, сахарный диабет, алкоголизм, курение).
www.krasotaimedicina.ru










